
Известная аналитическая компания Deloitte выпустила отчет «Hospitals in the future ‘without’ walls. What does this mean for health care delivery systems in the future?», в котором представила свое виденье цифрового здравоохранения и того, как оно будет изменять медицинские организации уже в ближайшем будущем. Мы подготовили и публикуем краткий пересказ этого документа.
Как будет выглядеть больница будущего? Как она будет работать? Лидеры здравоохранения согласны с тем, что больницы будущего будут… более цифровыми. Более инновационными. Более эффективными. Более доступными. Более интегрированными. Более персонализированными.
Четыре ключевых события способствуют ускоренному внедрению стратегии «больницы без стен» для систем здравоохранения.
- Во-первых, значительные инвестиции в системы электронных медицинских карт (ЭМК) обеспечивают базу клинических данных, необходимую для понимания состояния здоровья населения и предоставления цифровой помощи.
- Во-вторых, недавняя пандемия вызвала изменения в нормативно-правовой базе, а также в культуре - виртуальное здравоохранение предоставило доступ к медицинской помощи, без снижения ее качества.
- В-третьих, традиционные модели медицинских услуг на платной основе достигают уровня неприемлемой стоимости, побуждая все больше страховых и медицинских организаций переходить на модель оплаты «по результату», основанной на «ценности» - к так называемому ценностно-ориентированному здравоохранению.
- В-четвертых, рост числа тематических исследований цифровых медицинских услуг демонстрирует улучшение результатов и доступности лечения при одновременном снижении затрат.
Благодаря технологическим достижениям и снижению затрат принятие «ухода без стен» будет скорее экспоненциальным, чем линейным (рис. 1).
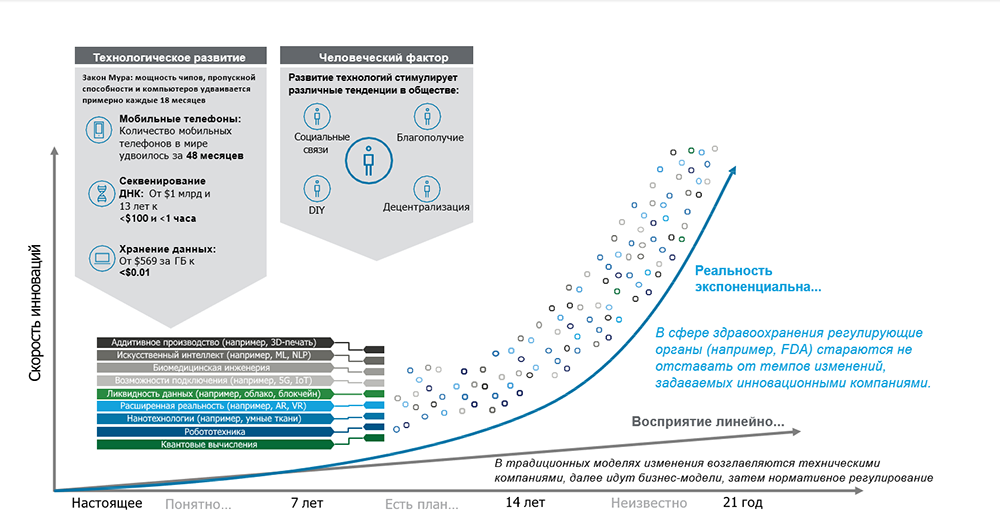
Рисунок 1. Что ускоряет наступление «медицинской помощи без стен»
Физические больницы будущего будут в первую очередь включать в себя отделения неотложной помощи, отделения интенсивной терапии и процедурные кабинеты. Это места, где будут выполняться сложные процедуры (например, трансплантация органов) в контролируемой обстановке.
Вся остальная медицинская помощь будет оказываться на местах; будь то реабилитационные клиники, хосписы, торговые точки, школы или общественные учреждения, рабочие места или, чаще всего, дом пациента.
Больницы и системы здравоохранения будут адаптировать свои бизнес-модели и операционные модели, сокращая услуги в физическом пространстве, ориентированные на лечение острых и сложных случаев, и расширяя спектр виртуальных услуг. Этот сдвиг также повлияет на медицинских работников и изменит то, как, где и кем выполняется работа.
Виртуальное оказание медицинской помощи также может решить некоторые, казалось бы, неразрешимые проблемы, с которыми сталкивается сектор здравоохранения:
- Справедливость в получении медицинской помощи — путем обеспечения равного доступа к диагностике и уходу для уязвимых групп населения
- Рост затрат на лечение — за счет надлежащего использования менее дорогих медицинских организаций и сосредоточения внимания на профилактике и раннем вмешательстве посредством удаленного мониторинга.
- Воздействие здравоохранения на окружающую среду — за счет уменьшения углеродного следа (т. е. уменьшения широкого использования одноразовых изделий)
- Лучшее использование ограниченного количества медицинских работников
Тем не менее, проектирование больницы будущего, включающей в себя операционную модель виртуальной помощи, гораздо сложнее, чем предоставление телемедицинских видеоконсультаций. Необходимо не только разработать модель виртуального ухода, которая имеет многие из тех же функций, что и оффлайн-уход (реестры, потоки данных и механизмы клинического управления), также следует беспрепятственно интегрировать ее с физическим опытом пациента.
Будущее здравоохранения - радикальная смена рамок
Чтобы лучше понять больницу будущего, важно понимать мегатренды, влияющие на сектор здравоохранения, и видеть, как они будут формировать условия оказания помощи. Таких мегатрендов несколько. Здравоохранение в 2040 году будет радикально отличаться от того, что мы видим сегодня:
- Здоровье будет определяться целостно как общее состояние благополучия, охватывающее психическое, социальное, эмоциональное, физическое, финансовое и духовное здоровье.
- Медицинский уход будет организован в соответствии с потребностями потребителя, а не с точки зрения удобства медицинских работников (рис. 2).
- Пациенты будут иметь доступ к подробной информации о своем здоровье, владеть данными и участвовать в принятии медицинских решений. Они будут требовать доступных, недорогих и персонализированных медицинских продуктов и услуг.
- Предоставление медицинской помощи и цифровая трансформация благодаря надежным, оперативным и совместимым данным; открытые, безопасные платформы; искусственный интеллект (ИИ), виртуальное здравоохранение и другие цифровые технологии — всё это будет способствовать более тесному сотрудничеству между заинтересованными сторонами в отрасли и оказанию необходимой помощи в нужном месте в нужное время.
- Инновационные вмешательства и методы лечения от существующих и новых поставщиков медицинских услуг будут более точными, менее сложными, менее инвазивными и менее дорогими.
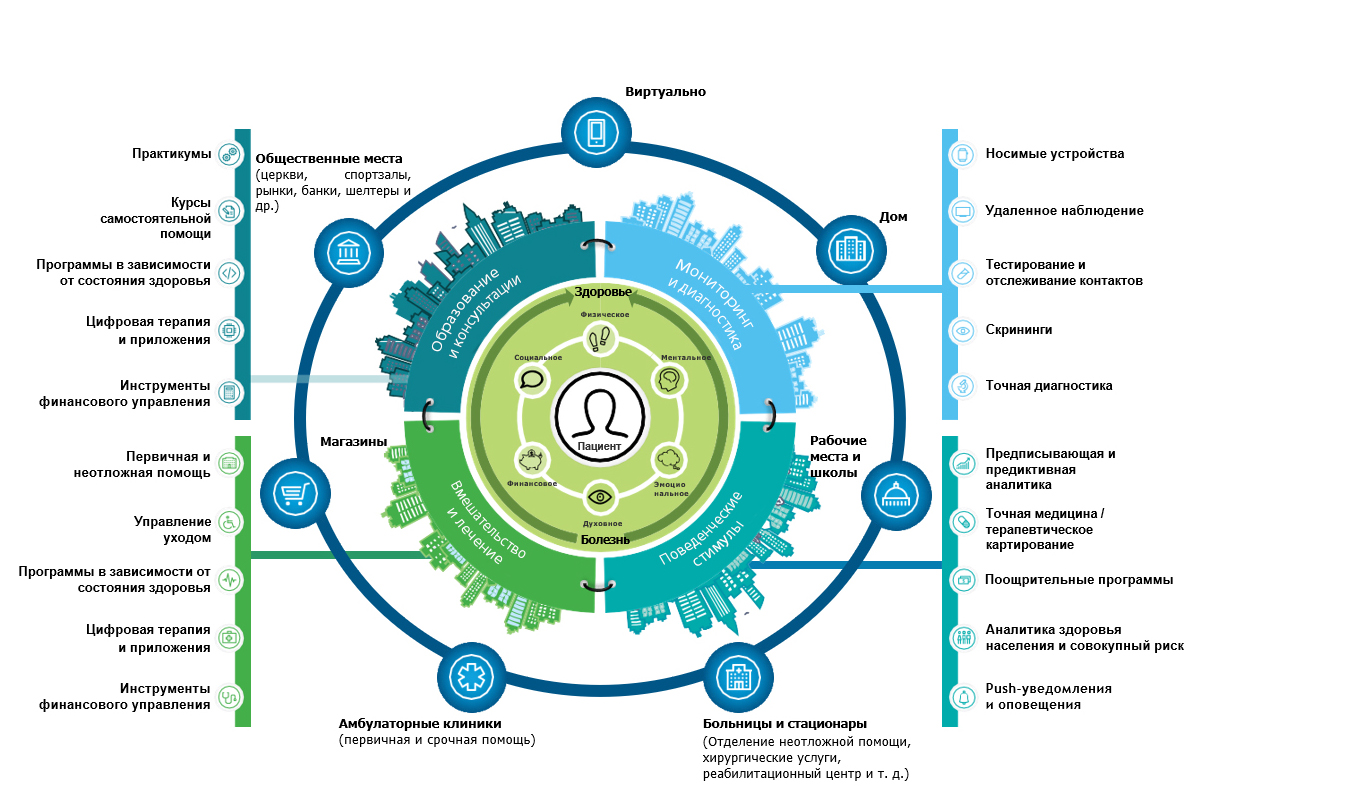
Рисунок 2. Будущие модели оказания медицинской помощи должны быть разработаны с учетом уникальных потребностей и предпочтений пациентов
Но это 2040 год. А где мы сегодня? Как мы движемся к этому состоянию?
Большинство передовых систем здравоохранения сегодня объединяют клинические данные с нетрадиционными «социальными детерминантами здоровья» и другими данными, полученными в инструментах управления взаимоотношениями с клиентами (CRM), чтобы:
1) адаптировать коммуникацию для отдельных пациентов;
2) предоставить гибридные модели помощи целевым группам пациентов и отдельным лицам;
3) улучшить распределение кадровых ресурсов;
4) генерировать оповещения о возможных неблагоприятных событиях;
5) обеспечить более раннее вмешательство.
Пациенты начинают ощущать влияние этой цифровой революции в области здравоохранения, поскольку системы здравоохранения и поставщики медицинских услуг начинают брать на себя больший риск для пациентов, стремясь снизить затраты и выделиться среди новых участников рынка.
Мы определили шесть ключевых клинических и операционных областей (рис. 3). Для каждой области мы добавили примеры, чтобы проиллюстрировать, как самые новаторские организации здравоохранения движутся к больнице будущего, больнице без стен.
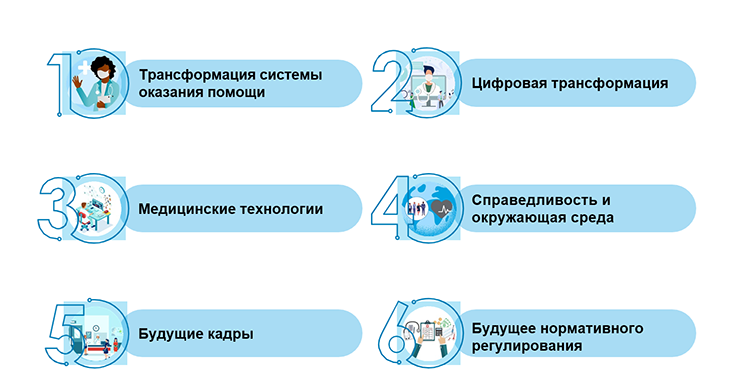
Рисунок 3. Шесть областей, на которые оказывается воздействие
1. Трансформация системы оказания помощи
Пришло время здравоохранению встретиться с потребителями на их территории
Меры социального дистанцирования во время пандемии вынудили многих поставщиков медицинских услуг использовать виртуальные технологии для плановых амбулаторных приемов.
Больницы и системы здравоохранения обращаются к облачным вычислениям, телекоммуникациям 5G, искусственному интеллекту (ИИ) и совместимым данным и аналитике для решения текущих проблем и создания моделей оказания медицинской помощи на основе цифровых технологий. Deloitte сформировала стратегический альянс с Vodafone для создания «Центра здоровья». Виртуальный хаб объединит сетевые решения Vodafone в области здравоохранения с опытом Deloitte в области медицинского консультирования, предоставляя большему количеству людей доступ к медицинской помощи.
Передовые беспроводные технологии, такие как 5/6G, станут определяющим фактором для больниц будущего. Эти технологии будут поддерживать непрерывный мониторинг пациента и его окружения в режиме реального времени. При их использовании помощь, оказанная за пределами больницы, станет такой же безопасной и надежной, как помощь, оказываемая лично. Также эти технологии позволят стимулировать пациента к соблюдению режима лечения.
2. Цифровая трансформация
Потребительство стимулирует использование цифровых технологий в здравоохранении.
Цифровая трансформация потребует от систем здравоохранения включения виртуального здоровья в структуру своей модели предоставления услуг. Организации, ориентированные на будущее, оценивают и инвестируют в эту инфраструктуру уже сегодня, чтобы согласовать и расширить основные возможности для создания больницы будущего:
- Вовлеченное руководство и преданные своему делу владельцы способствуют быстрому принятию решений в отношении программ виртуального здравоохранения.
- Модернизированные модели ухода сочетают виртуальные и физические услуги в беспрепятственном процессе, способствуя скоординированному уходу в различных службах и условиях.
- Скорректированные операционные модели и расписание интегрируют рабочие процессы виртуального здравоохранения в традиционные операции и способствуют повышению ориентации на клиента, качества обслуживания, безопасности и клинических результатов.
- Структуры и процессы обеспечивают финансовую жизнеспособность виртуального здравоохранения, соответствие нормативным требованиям, организационное развитие, стратегию возмещения расходов и эффективность активов.
- Когнитивные технологии и аналитика дают ценную информацию о результатах виртуального здравоохранения.
- Согласованный клинический и операционный персонал продвигает предложения и улучшает качество, опыт и экономическую эффективность.
- Дифференцированный клиентский опыт, поддерживаемый обучением и маркетингом четкого ценностного предложения, способствует использованию виртуальных услуг, обратной связи, улучшению результатов для пациентов.
3. Медицинская техника
Датчики и устройства соединяют больницы и дома, врачей и пациентов
Возможности, которые поддерживают дистанционное или нефизическое обслуживание, бурно развиваются на рынке здравоохранения. Ожидается, что носимые, проглатываемые датчики и датчики окружающей среды, а также ИИ, которые могут пассивно отслеживать и собирать клинически значимые данные — например, о падении уровня глюкозы в крови, сердечной аритмии, отсутствии движения и предупреждать персонал контактного центра для последующего наблюдения — будут расти. По прогнозу, этот рынок вырастет на 23 миллиарда долларов в период с 2020 по 2024 год.
В 2020 году было выпущено более 90 000 новых медицинских мобильных приложений, и инвесторы вложили почти 30 миллиардов долларов в сделки по цифровому здравоохранению.
В будущем системы здравоохранения будут сопоставлять возможности цифровой помощи с отдельными пациентами на основе их клинических факторов, определяющих факторов здоровья (Drivers of Health, DoH) и потребностей в уходе. Применение целевых возможностей цифрового здравоохранения будет основано на сегментации населения по уровню здоровья:
- Здоровые пациенты — отслеживание активности. Неклинические потребительские устройства, такие как Fit-Bit, Apple Watch®19 или Oura, могут предоставить врачам полезную информацию об активности, образе жизни и факторах здоровья; отслеживание может быть связано с программами поощрения и вознаграждения за хорошее самочувствие. По-прежнему маловероятно, что такие устройства будут «прописаны» поставщиками и системами здравоохранения для пациентов с возрастающим или высоким риском.
- Здоровые, неострые эпизодические пациенты – SMS/текст/приложение и виртуальный помощник. Эти возможности цифрового ухода, в том числе адаптированные «Пути ухода», могут отслеживать показатели результатов, сообщаемые пациентами (Patient-Reported Outcome Measures, PROM). Эта цифровая услуга подходит большинству слоев населения для общения, вовлечения и обучения, а также для раннего предупреждения о потенциальных неблагоприятных событиях.
- Неострые, эпизодические, полихронические и острые пациенты – видеоконсультации. Онлайн-видеоконсультации — это цифровое оказание помощи, которое подходит большинству пациентов и врачей. Хотя стоимость технологии для предоставления этой услуги остается относительно низкой, высоки затраты на медицинский персонал.
- Пациенты с растущим риском и хронические, острые эпизодические пациенты — удаленный ИИ-мониторинг пациентов без устройств. Более продвинутые, недорогие программы мониторинга с ИИ и протоколами клинической помощи, основанными на правилах, будут полезны для ведения пациентов с возрастающим риском и пациентов с хроническими заболеваниями с острыми эпизодами (например, после выписки из группы высокого риска в течение 30–90 дней). «Умные» пути лечения и чат-боты будут интегрированы в ЭМК.
- Пациенты с растущим риском, высоким риском с полихроническими и острыми заболеваниями – устройства для удаленного наблюдения за пациентом. Врачи будут назначать цифровые устройства медицинского качества, интегрированные с партнерами по цепочке поставок и системами ЭМК для более сложных пациентов. Для мониторинга этого сегмента потребуются данные с устройств, на которые могут положиться врачи. Точные, высококачественные и частые потоки данных, необходимые при принятии клинических решений, помогут пациентам избежать нежелательных явлений, когда данные с этих цифровых медицинских устройств выходят за пределы референсных диапазонов.
- Острые пациенты с высоким риском — Hospital@Home. Уход за пациентами на дому потребует непрерывного мониторинга с потоковой передачей и/или высокочастотными потоками данных, доставляемыми с медицинских устройств круглосуточно без выходных с помощью команды врачей. Другие домашние устройства в сочетании с ИИ будут использоваться для отслеживания таких показателей, как риск падения для пожилых пациентов или физическая активность, необходимая для восстановления пациента дома. Это высокотехнологичная система ухода за больными для самого маленького, но самого дорогого сегмента населения.
Виртуальная реальность/дополненная реальность
Одним из наиболее интересных примеров прогресса является развертывание AR и VR для предоставления 360/виртуальной консультационной комнаты, которая позволяет врачу полностью наблюдать за пациентом (а не только за его головой и грудью) и использовать все невербальное общение при диагностике. Это включает в себя, например, походку пациента, равновесие во время сидения, проявление какого-либо тревожного поведения и т. д. Это всестороннее представление позволяет врачу поставить более точный диагноз и улучшить опыт виртуального пациента.
Другие примеры включают использование интегрированной платформы, соединенной цифровой диспетчерской с возможностями искусственного интеллекта, которые могут оптимизировать поток данных о пациентах и повысить эффективность врачей и ресурсов, чтобы обеспечить оказание медицинской помощи без физических границ. Этот уровень упреждающего мониторинга обеспечивает уверенность пациенту и его семье, в том, что они могут оставаться в собственном доме и получать ту же медицинскую помощь, как и при стационарном пребывании.
Большинство руководителей систем здравоохранения в настоящее время обращаются к облачным технологиям — «Платформа как услуга» (PaaS), «Инфраструктура как услуга» (IaaS) и «Программное обеспечение как услуга» (SaaS) — в качестве катализатора изменений и повышения безопасности данных, а также для и кибер-контроля, который будет необходим для создания больницы будущего.
Датчики и устройства соединяют больницы и дома; провайдеры и пациенты
Сегодня носимые устройства, которые отслеживают наши шаги, режим сна и даже частоту сердечных сокращений, интегрировались в нашу повседневную жизнь так, как мы не могли себе представить всего несколько лет назад. Мы ожидаем, что эта тенденция ускорится: достижения в области датчиков и искусственного интеллекта помогают миллионам людей выявлять и лечить хронические заболевания и с помощью устройствах, достаточно маленьких, чтобы их можно было носить на запястье. Deloitte прогнозирует, что в 2022 году по всему миру будет поставлено 320 миллионов потребительских носимых устройств для здоровья. К 2024 году эта цифра, вероятно, достигнет почти 440 миллионов единиц, поскольку на рынке появятся новые предложения.
Многие медицинские компании уже начинают внедрять постоянно включенные биосенсоры и программное обеспечение в устройства, которые могут генерировать, собирать и обмениваться данными. Вскоре можно будет разработать когнитивные технологии для анализа значительно большего набора параметров и создания персонализированных сведений о здоровье пациента. Доступность данных и персонализированный ИИ могут обеспечить точное благополучие и микровмешательства в режиме реального времени, которые позволят опередить заболевания.
Медицинские компании, исторически нацеленные на определенные терапевтические области (например, имплантированные устройства), добавляют новые решения, чтобы помочь пациенту пройти весь путь от диагностики до лечения и реабилитации. Почти половина стартапов (46%) сосредоточены на профилактике и/или оздоровлении или обнаружении/диагностике; амбулаторные клиники, уход на дому, самостоятельная диагностика и постоянный удаленный мониторинг также вызывают все больший интерес. Семьдесят процентов начинающих компаний в диагностическом секторе имеют продукт, применимый к оказанию медицинской помощи на дому.
Справедливость в отношении здоровья, устойчивость и окружающая среда
Справедливость в отношении здоровья — это больше, чем равный доступ к медицинской помощи. Это возможность достичь общего состояния благополучия включая клиническое, психическое, социальное, эмоциональное, физическое и духовное здоровье. На него влияет не только здравоохранение, но также и социальные, экономические и экологические факторы.
Структурные изъяны в системе здравоохранения, систематическая и непреднамеренная предвзятость и неравенство в факторах здоровья, способствовали несправедливости в отношении здоровья по всему миру.
Хотя здравоохранение само по себе не может решить проблему плохих результатов, вызванных социальными детерминантами здоровья, мы знаем, что недостаточная и устаревшая инфраструктура системы здравоохранения остается для многих серьезным препятствием на пути к достижению оптимального состояния здоровья.
Лидеры систем здравоохранения, медицинских компании по производству устройств, страховые компании, академические институты, общественные службы и группы защиты интересов должны объединить усилия для разработки и создания систем, способствующих достижению здоровья для всех.
5. Будущее рабочей силы
Меняются условия — меняются роли
COVID-19 стал катализатором будущего в сфере здравоохранения, на достижение которого в противном случае могли бы уйти годы.
После почти двух лет самоизоляции, карантина и удаленной работы многие люди пересматривают свою профессиональную жизнь. После многочисленных увольнений практически во всех отраслях становится сложно привлекать, мотивировать и удерживать высококвалифицированных сотрудников; возможно, в большей степени это касается больниц и систем здравоохранения, где врачи и персонал испытывают стресс и переутомляются. Недавний опрос 6000 медсестер в отделениях интенсивной терапии показал, что 66% из них рассматривали возможность бросить работу.
До COVID-19 только 9% сотрудников говорили, что их работодатель внедряет новые методы работы. Поскольку виртуальная работа стала нормой, 78% сотрудников сообщили, что их работодатель планирует или уже внедрил новые способы работы. Наше исследование показывает, что руководители здравоохранения осознают, что виртуальная работа заключается не в воспроизведении своей работы в Интернете; скорее, она использует новые технологии для переосмысления работы, команд и культуры с учетом меняющихся условий и меняющихся ролей. Проблема внедрения виртуального здравоохранения — это не технологическая проблема, а задача реорганизации рабочего процесса.
6. Будущее нормативного регулирования
Новые технологии и бизнес-модели могут помочь регулирующим органам идти в ногу с инновациями в области здравоохранения.
Регулирующие органы все чаще включают новые технологии в свой новый инструментарий. Во всем мире мы наблюдаем использование робототехники и интеллектуальных камер с ИИ, объединение данных и науки о поведении для подталкивания к соблюдению требований, а также использование дополненной реальности в обучении. Мы также наблюдаем переход к инновационным бизнес-моделям, сосредоточенным на разработке услуг, ориентированных на человека.
Нормативно-правовая база будет очень важна, когда мы перейдем к следующему уровню цифровизации, который позволит больницам лишиться стен. Перевод электронных медицинских карт (ЭМК) в облако обеспечивает не только гибкость и экономическую/операционную эффективность, но также может создать проблемы с владением данными и безопасностью: кто контролирует, какими данными можно делиться? Где физически хранятся данные?
Ответы на эти вопросы сильно отличаются. В Соединенных Штатах, например, не имеет значения, где находятся данные, если поставщик облачных услуг обеспечивает надлежащую скорость отклика. В других странах, таких как Австралия, данные о здоровье не могут находиться за пределами суверенной границы, что означает, что поставщик облачных услуг должен быть либо локальным центром обработки данных, локальным оператором, либо гибридным государственно-частным облаком.
Дополнительный кейс: Хроническая сердечная недостаточность — путь пациента
Если программа виртуального здоровья выполняется должным образом для пациента с хронической сердечной недостаточностью, можно ожидать улучшения клинических результатов, факторов финансовой ценности и улучшения качества обслуживания пациентов.

Рисунок 4. Путь пациента с хронической сердечной недостаточностью
Если не сейчас, то когда? Призыв к действию
Происходит переход к больницам без стен. Виртуальное здравоохранение дополняет и расширяет возможности оказания медицинской помощи за пределами традиционных больничных зданий. Врачи и пациенты требуют этого; спонсоры и регулирующие органы их поддерживают. Этот переход абсолютно необходим для создания более устойчивой и справедливой государственной и частной системы здравоохранения.
Этот переход не означает, что у нас больше не будет физических зданий, которые мы знаем как «больницы». Скорее, их роль изменится, и большая часть оказания помощи будет осуществляться за пределами этих стен — дома и на рабочем месте.
Недавний переход к виртуальным телеконсультациям является предвестником того, что ждет нас в будущем. Необходимо переосмыслить больницу будущего, включающую все функции, которые веками разрабатывались для физических больниц. Это включает в себя рассмотрение и изменение более широкой среды, в которой они работают, т.е. моделей возмещения расходов и финансирования и нормативно-правовой базы, наряду с образованием будущих кадров здравоохранения. Страны с наименее развитой физической инфраструктурой вполне могут взять на себя ведущую роль и обогнать более устоявшиеся системы здравоохранения, которым предстоит еще больше изменений.