
В настоящее время мы наблюдаем, возможно, один из самых впечетляющих периодов трансформации здравоохранения, которое за ближайшие 10 лет может измениться так, как оно не менялось последние несколько сотен лет.
Причина тому – развитие рынков цифрового здравоохранения. Накопление больших данных, искусственный интеллект, умные носимые устройства, телемедицина и т.д. последовательно «разгоняют» маховик инвестиций в цифровое здравоохранение.
Согласно последнему отчету CB Insights, в 3м квартале 2020 г. был установлен абсолютный максимум инвестиций в этой сфере, достигнув показателя 21,8 млрд. долл. США, что на 18% больше, чем в предыдущем квартале.
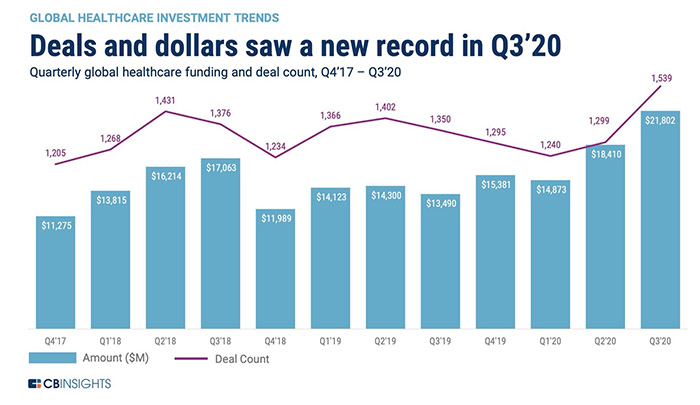
Среди технологических направлений первое место – это носимые и медицинские устройства, они в общей сложности привлекли 5 млрд. долл., второе место у телемедицины – инвестиции в эту сферу достигли 2,8 млрд. долл., третье по объему инвестирования направление - искусственный интеллект для здравоохранения, компании из этой сферы привлекли 2,1 млрд. долл. финансирования и это абсолютный рекорд за всю историю наблюдения CB Insights за этим рынком с 2017 г.
Общий объемов различных секторов рынка цифрового здравоохранения оценивался в 2019 г. в размере 106 млрд. долл. По мнению Global Market Insights, он будет расти в среднем на 28,5% в год и в 2026 г. составит 639,4 млрд. долл.
Конечно, эксперты, стартапы и регуляторы внимательно следят за развитием цифрового здравоохранения, в том числе опираясь на международные аналитические отчеты, публикации в научной литературе и тд. Многие из этих данных содержат достаточно специфичные термины и определения, которые неподготовленному читателю бывает сложно понять. Мы подготовили небольшой обзор аббревиатур и терминов, применяемых в аналитике цифрового здравоохранения, чтобы нашим читателям было проще ориентироваться в этих непростых вопросах.
1. EHR, Electronic health record и EMR, electronic medical record – электронная медицинская карта (ЭМК).
Информационные системы ведения медицинских записей о здоровье человека. В США и Европе как правило различают 2 термина.
EHR – это записи о здоровье в течение всей жизни пациента, включая его амбулаторное наблюдение. Они могут содержать данные из разных источников, врачей и организаций. Для нас ближе всего по смыслу термин ЭМК.
EMR – это записи конкретной госпитализации – то, что у нас называют электронной историей болезни.
2. CDSS, Clinical decision support systems, система поддержки принятия врачебных решений (СППВР).
Информационная система, которая объединяет клинические данные конкретного пациента с клиническими рекомендациями и справочниками для формирования персонифицированных подсказок врачу по правильной тактике ведения пациента, включая рекомендации по диагностике, лечению и наблюдению.
3. ACO, Accountable Care Organization - Организация подотчетной медицинской помощи.
Согласно Центрам Medicare и Medicaid, ACO - это "организация практикующих врачей, которая соглашается нести ответственность за качество, стоимость и общее обслуживание бенефициаров Medicare, которые включены в традиционную программу оплаты мед. услуг fee-for-service (оплата за каждую услугу)" .
ACO - часть более широкой концепции организации охраны здоровья населения (PHM), которая направлена на повышение вовлеченности пациентов и клинической квалификации при одновременном снижении затрат. Хотя ACO не полностью отходят от модели оплаты за услугу (fee-for-service), акцент смещается на создание стимулов для экономии средств, предлагая поставщикам бонусы за снижение расходов на здравоохранение и достижение контрольных показателей качества. И наоборот, медицинские работники, участвующие в ACO и не соответствующие стандартам контроля затрат и ухода за пациентами, получают более низкие выплаты от Medicare.
4. MCO, Managed Care Organization - Организация регулируемого (управляемого) медицинского обслуживания.
Организации управляемой медицинской помощи являются интегрированными структурами, которые стремятся снизить затраты, связанные с расходами на здравоохранение. С 1970-х годов организации управляемой медицинской помощи формировали систему оказания медицинской помощи в Соединенных Штатах посредством стратегий профилактической медицины, финансовых резервов и рекомендаций по лечению.
Организация управляемого медицинского обслуживания (MCO) - это поставщик или группа поставщиков медицинских услуг, которые предлагают планы управляемого медицинского обслуживания. Т.е., это медицинская организация, которая заключает контракты со страховщиками или самострахованными работодателями, а также финансирует и предоставляет медицинские услуги с использованием определенной сети поставщиков и определенных услуг и продуктов. Они предоставляют широкий спектр качественных и управляемых медицинских услуг зарегистрированным работникам, снижая медицинские расходы за счет профилактической медицины, обучения пациентов и другими способами.
5. PHM, Population Health Management – организация охраны здоровья населения; управление популяционным здоровьем
Организация охраны здоровья населения (PHM) направлена на улучшение показателей здоровья группы путем мониторинга и идентификации отдельных пациентов в этой группе. Обычно программы PHM используют инструменты бизнес-аналитики для агрегирования данных и предоставления полной клинической картины каждого пациента. Используя эти данные, поставщики услуг могут отслеживать и впоследствии улучшать клинические результаты, снижая при этом затраты.
Лучшие программы PHM объединяют клинические, финансовые и операционные данные и предоставляют поставщикам медицинских услуг действенные аналитические данные для повышения эффективности и ухода за пациентами. Для реализации концепции PHM требуется надежная инфраструктура управления оказанием мед. помощи в отдельных случаях, а также структура стратификации рисков, согласованная система предоставления услуг и хорошо управляемая партнерская сеть.
6. VBC, Value-based care - Ценностно-ориентированное здравоохранение
Ценностно-ориентированные программы медицинской помощи вознаграждают поставщиков медицинских услуг стимулирующими выплатами за качество обслуживания, которое они оказывают людям, включенным в Medicare. Эти программы являются частью более широкой стратегии качества, направленной на реформирование способов оказания и оплаты медицинских услуг в США. 3 цели ценностно-ориентированной мед. помощи:
- Лучшая мед. помощь для конкретных людей;
- Лучшее здоровье для населения;
- Снижение стоимости.
7. FFS, Fee-for-service – Модель оплаты за каждую услугу
Медицинское страхование, при котором врачи и другие поставщики медицинских услуг получают плату за каждую услугу, такую как визит в офис, анализ, процедуру или др. План мед. страхования будет либо платить поставщику медицинских услуг напрямую, либо возмещать вам покрываемые услуги после того, как вы оплатите счет и подадите страховое требование. Когда вам понадобится медицинская помощь, вы посетите врача или больницу по вашему выбору; Сумма, которую оплатит план, может зависеть от того, имеет ли поставщик мед. услуг соглашение об участии с планом.
HCIT, Healthcare Information Technology - информационные технологии в области здравоохранения.
Термин, используемый для описания использования компьютеров в клинических условиях. Преимущества HCIT включают, но не ограничиваются: электронными медицинскими картами пациентов, расширенным предоставлением медицинской помощи, основанной на рекомендациях, более легким доступом к результатам анализов, уменьшением числа врачебных ошибок и снижением уровня оказания потенциально несоответствующей состоянию помощи.
8. Precision Medicine – точная медицина
Адаптация лечения к индивидуальным характеристикам каждого пациента, для того, чтобы классифицировать людей на группы, различающиеся по своей восприимчивости к определенному заболеванию или их реакции на конкретное лечение. Лечение подбирается для тех, кому оно точно поможет, тем самым снижая затраты и побочные эффекты для тех, кому нет.
9. Patient engagement – вовлечение пациентов
«Вовлечение пациента» - это широкое понятие, включающее в себя поощрение позитивного поведения пациента, например получение профилактической помощи или регулярные физические упражнения. Вовлечение пациентов - это одна из стратегий достижения «тройной цели» улучшения результатов в отношении здоровья населения, улучшения ухода за пациентами и снижения затрат в здравоохранении.
10. Healthcare provider – поставщик медицинских услуг
Общий термин для любого учреждения или члена медицинской бригады, оказывающего медицинскую помощь. Поставщиком медицинских услуг обычно является больница или клиника, которая предоставляет стационарные или амбулаторные медицинские услуги или процедуры.
12. Healthcare payer – плательщик медицинских услуг
Плательщиком является компания, которая оплачивает предоставляемые медицинские услуги. Страховая компания - самый распространенный вид плательщика. Плательщик несет ответственность за рассмотрение прав пациента на получение услуг, а также рассмотрение требований и оплаты. Центры услуг Medicare и Medicaid (CMS) являются одними из крупнейших плательщиков медицинских услуг в США.
13. Care coordination – Координация медицинской помощи; интеграция здравоохранения и социального обеспечения для конкретного человека
Координация мед. помощи в практике первичной медико-санитарной помощи включает в себя сознательную организацию мероприятий по уходу за пациентом и обмен информацией между всеми участниками, имеющими отношение к уходу за пациентом, для обеспечения более безопасного и эффективного ухода. Это означает, что потребности и предпочтения пациента известны и сообщаются в нужное время нужным людям, и что эта информация используется для оказания безопасной, надлежащей и эффективной помощи.
14. RWD, Real-world data – Данные реальной клинической практики - это данные, относящиеся к состоянию здоровья пациента и / или оказанию медицинской помощи, обычно собираемые из различных источников, например:
- Электронные медицинские карты (ЭМК);
- Страховые требования и выставление счетов;
- Данные, созданные пациентами, в том числе в домашних условиях;
- Данные, собранные из других источников, которые могут информировать о состоянии здоровья, например с мобильных устройств.
15. RWE, Real-world evidence – Доказательства реальной клинической практики
Это клинические доказательства использования и потенциальных преимуществ или рисков медицинского продукта, полученные на основе анализа RWD. RWE может быть получен с помощью различных исследований или анализов, включая, но не ограничиваясь, рандомизированные испытания, прагматические испытания и обсервационные исследования (проспективные и / или ретроспективные).
16. IDN, Integrated Delivery Network – интегрированная система оказания медицинской помощи
Это официальная система поставщиков медицинских услуг и учреждений, которые предлагают как медицинские услуги, так и планы медицинского страхования пациентам в определенной географической области (т. е. Определенной группе пациентов).
В IDN группа врачей работает с больницами, чтобы сформировать экосистему здравоохранения, в которой люди могут получать любой вид помощи, в которой они нуждаются, от одной единственной «торговой марки» поставщика медицинских услуг.
17. Post-acute care – пост-экстренная помощь
Пост-экстренная помощь включает реабилитационные услуги, которые бенефициары получают после пребывания в больнице неотложной помощи. В зависимости от интенсивности помощь, необходимой пациенту, лечение может включать пребывание в учреждении, продолжающуюся амбулаторную терапию или уход на дому.
18. CIN, Clinically Integrated Network – Клинически интегрированные сети
CIN как отдельные поставщики услуг и системы мед. обслуживания, которые стратегически сотрудничают, чтобы: 1) улучшить уход за пациентами, 2) снизить стоимость лечения и 3) продемонстрировать свою ценность для быстро меняющегося рынка.
CIN может быть совместным предприятием между системой мед. обслуживания и поставщиками услуг, только между партнерами-поставщиками медицинских услуг, или может действовать как дочерняя компания системы мед. обслуживания, что требует от каждого участника-поставщика подписи отдельного юридического соглашения, чтобы стать частью CIN.
19. Care management - управление оказанием медицинской помощи в отдельных случаях
Под управлением оказанием медицинской помощи понимается комплексный набор услуг и мероприятий, которые помогают пациентам с хроническими или сложными состояниями управлять своим здоровьем. Главная цель управления мед. помощью - улучшить здоровье пациентов. Чтобы достичь этого, модель также направлена на улучшение координации мед. помощи, сокращение посещений больниц и повышение вовлеченности пациентов. Программное обеспечение для управления мед. помощью может значительно помочь поставщикам медицинских услуг в достижении этих целей.
20. Critical Access Hospitals – Больницы критического доступа
Больница критического доступа (CAH) - больница, которая обеспечивает необходимый доступ для пациентов, которым в противном случае было бы трудно добраться до больницы. Чтобы получить сертификат CAH, больница должна находиться в относительно сельской местности. Сельская местность определяется отсутствием близости больницы к другим больницам. Обычно CAH должен находиться как минимум в 35 милях от другой больницы или CAH, чтобы иметь право на получение статуса. В США более 1300 больниц были сертифицированы как CAH.
21. Community Oncology - Общественная онкологическая практика
Общественная онкологическая практика - это частный бизнес, принадлежащий врачу, который не является частью больницы, академического или медицинского учебного заведения. Общественная онкологическая практика может состоять только из одного онколога с одним офисом и вспомогательным персоналом, состоящим из врачей-консультантов, медсестер, фармацевтов или техников аптек и другого персонала.
22. P4P, Pay for Performance model – оплата за эффективность
Оплата за эффективность в здравоохранении (P4P), также известная как оплата, основанная на ценности, включает модели платы, дающие финансовые стимулы или, наоборот, препятствия для работы поставщика мед. услуг. P4P является частью общей национальной стратегии перехода здравоохранения к ценностно-ориентированной медицине в США.
Хотя там по-прежнему используется система оплаты за услугу (fee-for-service), P4P подталкивает поставщиков мед. услуг к ценностно-ориентированной мед. помощи, поскольку связывает возмещение расходов с результатами, основанными на показателях качества оказания услуг, проверенными передовыми методами и удовлетворенностью пациентов, тем самым согласовывая оплату с ценностью и качеством.